Радионекроза
From Wikipedia, the free encyclopedia
Remove ads
Радионекроза[1] (енгл. ) је повреда или прерана смрт (некроза) ћелија и живих ткива изазвана прекомерним излагањем јонизујућем зрачењу (најчешће рендген или гама зрачења)[2]. У медицинској пракси радионекроза меких ткива и костију најчешће настаје у току радиотерпије туморског ткива као последица оштећења здравог ткива које се нашло у снопу зрачења. Радионекроза се може сматрати и једном од јатрогених болести,[3] изазване медицинском процедуром.
Remove ads
Патофизиологија[4]

Лечење тумора је значајно побољшано током прве деценије 21. века. Према проценама, у терапији нових случајева инвазивних (малигних) тумора, једна половина од око 1,2 милиона случајева лечи се радиотерапијом[5]. Радиотерапија се обилато користи у лечењу малигних лезије на глави и врату, уз повећану стопу преживљавања пацијената.
Међутим радиотерапија је праћена и нежељеним реакцијама (као што је радионекроза) које значајно утичу на квалитет живота пацијента и даљи ток лечења.
Већина стручњака за радиотерапију или онколога правилно дизајнира протоколе лечења, дозу и зону озрачења тумора, али се и поред тога код више од 5% пацијената развијају тешке реакције на јонизујуће зрачење[6][5].
Када је туморско ткиво пацијента изложено снопу јонизујућег зрачења, настаје оштећење не само озраченог тумороског већ и здравог ткива. Зато се радионекроза као могућа последица излагања радијацији током радиотерапије, може дефинисати и као чир (улцерација) у озраченом ткиву, без присуства резидуалног малигнитета[6].
Нежељени ефекти излагања зрачењу могу бити потенцирани истовременом применом са хемотерапијом и обрнуто. Такође неки пацијената су осетљивији на зрачење од других, и не постоје поуздани тестови да идентификују оне пацијенте који ће искуствено реаговати најгорим последицама зрачења као што су некроза меких ткива или некроза костију. Ове промене су нарочито изражене пред крај планираног зрачења, али се могу јавити и више дана или месеци по његовом завршетку, што је такође тешко предвидети. Зато се нежељена дејства након излагања зрачењу обично разврставају у две категорије;
- Акутна радијациона оштећења, која настају током или непосредно после третмана
- Хронична радијациона оштећења, које се дешавају месецима или чак годинама након третмана.
Код спољњег јонизујућег зрачења зраци пролазе кроз кожу да би стигли до тумора и његове локације у телу. Зато кожа и друга здрава ткива кроз која зраци пролазе могу реаговати у облику симптома сличних излагању сунчевим зрацима (црвенило и благи оток коже), затим постају фиброзна, бледа (исхемична), танка и неластична, са тежим оштећењима, чиревима (улцерацијама).
Убрзаним умножавањем ћелија ендотела крвних судова у озраченој области и њеној околини, организам настоји да надокнади (репарира) изазвано оштећење. Међутим бујање ендотела крвних судова за последицу има појаву пролиферативног ендартеритиса (запаљења крвних судова). Пролиферација ендотела и ендартеритис најчешће су присутни у капиларима, што доводи до опструкције њиховог лумена и ремети нормални процес снабдевања крвљу у озраченом подручју. У ткиву почиње развој манифестних исхемијских промена и хипоксије. Недостатак кисеоника и хранљивих материја не само да ремети метаболизам ћелије већ изазива и њихову прерану смрт (некрозу).
Исхемична ткива могу да преживи без адекватног снабдевања крвљу и кисеоником дужи временски период. Све док појава прве физичке (микро или макро) трауме или инфекције у оштећеном подручју не доведе до смрти великог дела озраченог ткива. У некротичном ткиву нема спонтаног зарастања због васкулитиса и инфекцијом нагомиланог некротичкног детритуса, што често напредују и више месеци након завршетка радиотерапије.
Ћелије које умиру услед некрозе обично не шаљу исте хемијске сигнале имунском систему као што то чине ћелије које пролазе кроз апоптозу. Ово спречава фагоците да лоцирају и спроведу фагоцитозу над мртвим ћелијама, што доводи до нагомилавања мртвог ткива и других остатака ћелија на и око места ћелијске смрти. Због ових промена је често неопходно да се некротично ткиво више пута уклања хируршким путем.
Remove ads
Терапија


Радионекротичне промене се веома тешко лече применом конзервативног или хируршког начина лечења због бројних компликација. Наиме околина лезије (некрозе) такође је тешко оштећена. Када хирург покуша да шавом или трансплантацијом ротирајућег режња, покуша да прекрије оштећено подручје он то чини ткивом које је исхемично и хипоксично. Зато хируршке процедуре често не успевају, јер је зарастање ткива успорено њиховом сопственом исхемијом (изазваном недостатком кисеоника и крви) .
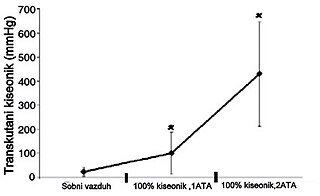
Терапија хипербаричном оксигенацијом (ХБОТ) је значајно променио начин и исход лечење радионекрозе меких ткива. Она омогућава у угроженим ткивима пораст парцијалног притиска кисеоника (pO2) који је и до 10 пута већи од нормалног. ХБОТ не само да изазива значајно повећава засићење кисеоником, у њиме осиромашеним, већ и у маргиналним (ободним) ткивима. Због веома високе интраваскуларне концентрације кисеоника остварује се и његова већа, дифузија и у најудаљенијим ткивима, која се у њима два до три пута увећава.
Као резултат хипероксигенације, долази до много већег обим протока ткивног кисеоником у преосталим очуваним крвним судовима. Такође хипероксија стимулише пролиферацију фибробласта и синтезу колагена, који ствара матрицу за развој нових крвних судова (ангиогенезу) у угорженим областима много брже наго штзо се то дешава у нормалним условима. Према томе главни учинак ХБОТ у ткива оштећеним зрачењем је ангиогенеза, којом се бољом васкуларизацијом и исхраном остварује лечење некрозом оштећених ткива.
Бехнер и Маркс доказали су ове ефекате у неколико спроведених студија у којима су мерењем транскутануг ниво кисеоника у болесним ткивима, доказали ефекте ангиогенезе која је напредовала постепено након вишедневног понављања сеанси ХБОТ[7].
Remove ads
Види још
Референце
Литература
Спољашње везе
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
Remove ads

