トップQs
タイムライン
チャット
視点
全血球計算
ウィキペディアから
Remove ads
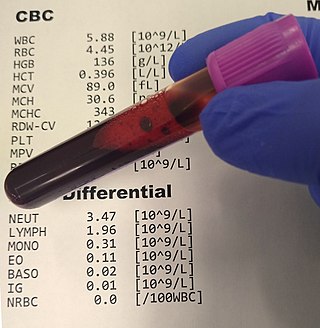
全血球計算(ぜんけっきゅうけいさん、英語: Complete Blood Count, CBC)は、血算ないしCBCともよばれ、血液細胞の検査8項目、すなわち、赤血球数、ヘモグロビン濃度、ヘマトクリット、平均赤血球容積(MCV)、平均赤血球血色素量(MCH)、平均赤血球血色素濃度(MCHC)、白血球数、血小板数、のセットである。 全血算、末梢血液一般検査、血球算定、血球計数、とよばれることもある。 血算の検査には自動血球計数機が用いられ、上記8項目以外に、赤血球分布幅(RDW)、平均血小板容積(MPV)などの値もあわせて報告されることがある。また、同じ自動血球計数機で同時に白血球分画を行うことも多い。病状や血算・白血球分画の結果から、必要に応じ、血液細胞の形態検査である末梢血塗抹検査が追加される[1]。 血算からは、出血や貧血・血液疾患など血液に関する病態のみならず、健康状態全般や、感染症・アレルギー・免疫疾患・慢性腎疾患・慢性肝疾患など多くの疾患にかかわる重要な情報を得ることができる。 血液検査の中でも血算はもっとも基本的で頻用される臨床検査項目の一つであり、スクリーニング・診断・経過観察のための検査として、医療や健診・検診で広く用いられている[2]:496-504[3][4][5]。


Remove ads
検査材料と検査法
要約
視点



血算には、通常、EDTAで抗凝固した静脈血を用いるが、穿刺で得た毛細管血や動脈血でも測定は可能である[※ 1]。わずかに日内変動があり(臥位と立位で差があるため)、朝の採血が推奨されているが、それ以外の時間帯でも、実用上、大きな問題はない。 食事の影響は通常は無視できる。 血液細胞、特に白血球と血小板は長時間の保存に耐えないので採取後速やかに検査を実施する必要がある[6][7][8]:7-8,32。
血算には自動血球計数機を用いる。およそ100 μL程度の血液を検体容器から吸引して、1分程度で血算を報告することが可能である[6]。近年は機種間の差はほとんど問題にならない[9]。
- 細胞数・細胞容積
赤血球、白血球、血小板の数や容積は、通常、電気抵抗法(コールター原理)、すなわち、血球が検出孔を通過する際の電気抵抗の変化で血球を認識する(血球は周囲の液に比べ電気抵抗が大きい)。電気抵抗の変化の大きさは血球の容積に相関するので、血球数のみならず、個々の血球の容積、血球の容積のばらつきも同時に得ることができる[10]:3。
また、フローサイトメトリーで一般的なレーザー照射の散乱光を利用する方式の機種もあり、散乱光のピーク数で細胞をカウントするほか、前方散乱光(細胞容積を反映)、側方散乱光(細胞の表面や内部の構造を反映)の組み合わせで細胞分類を行う。 さらに、機種によっては、蛍光色素や細胞表面マーカー検査も併用して高精度の細胞分類を実現している[4][9]。
なお、血小板については、自動血球計数機では赤血球の断片(たとえば破砕赤血球、溶血性貧血)や白血球の断片(たとえば白血病の抗癌剤治療後)のような血小板に類似した大きさの細胞断片を誤って血小板としてカウントしたり、逆に巨大血小板を赤血球と誤認することがあり、 病態によっては、末梢血塗抹検査や血球計算盤で確認が必要になる。自動血球計数機の機種によっては、免疫学的方法で血小板を認識することができるものもある[4][1]。
- ヘモグロビン濃度
ヘモグロビンは、赤血球を溶血し多種のヘモグロビン[※ 2]をシアンメトヘモグロビンなど一定の形態に統一した上で、分光光度法で定量される[10]:2。
- ヘマトクリット
ヘマトクリットとは、血液中で赤血球が占める容積の比率であり、もともとは細い管に全血をいれて遠心したあと沈殿した赤血球層の占める比率をさしたが、現在は自動血球計数機で求めた赤血球の容積から計算されるのが通常である(なお、遠心法で求めたヘマトクリットは、赤血球の間に残存する血漿のため、自動血球計数機よりも高値になる)[2][6]。
- 赤血球指数
赤血球指数(英語: Red blood cell indices、赤血球恒数ともいう)とは、1929年にウィントローブにより発表された、赤血球の大きさやヘモグロビン含量を表す指数である。 平均赤血球容積(MCV)、平均赤血球血色素量(MCH)、平均赤血球血色素濃度(MCHC)の3つがあり、 上記の方法で求めた赤血球数、赤血球容積、ヘモグロビン濃度から計算で得られる(式は後述)[10]:2。
Remove ads
基準値
日本人成人の血算の基準範囲を下の表に示す。年齢差があり、小児については、文献[11][12]を参照されたい。
| 項目 (略称)(適用する性別) | 単位 | 男性 | 女性 |
| 赤血球数(RBC) | 106/μL | 4.35 - 5.55 | 3.86 - 4.92 |
| ヘモグロビン(Hb, HGB) | g/dL | 13.7 - 16.8 | 11.6 - 14.8 |
| ヘマトクリット(Ht, HCT) | % | 40.7 - 50.1 | 35.1 - 44.4 |
| 平均赤血球容積(MCV) | fL | 83.6 - 98.2 | |
| 平均赤血球血色素量(MCH) | pg | 27.5 - 33.2 | |
| 平均赤血球血色素濃度(MCHC) | g/dL | 31.7 - 35.3 | |
| 白血球数(WBC) | 103/μL | 3.3 - 8.6 | |
| 血小板数(PLT) | 103/μL | 158 - 348 | |
生理的変動
病気以外の、年齢、性別、妊娠、生活習慣その他が原因で検査値が変動するのを生理的変動とよぶ。 血算の場合、生理的に体内の水分分布に影響されるので注意を要する。
体内の水分の1/3(体重の約20 %)は細胞外に存在し(細胞外液)、細胞外液の1/4が血管内(血漿)、残りが間質に分布している[14]。 水や電解質などの低分子量物質は血管壁を自由に通過できるのに対し、赤血球などの細胞成分や高分子量の蛋白などは血管壁を自由に通過できない。 立位では重力により血管内の水分が間質・組織に移動し、血漿量が10 %前後減少するので、赤血球などの細胞成分などは濃縮されることになり、臥位に比べ5-10 %高値となる[15]。 また、血漿量は水分バランスに左右されるため、赤血球数(付随してヘモグロビン濃度・ヘマトクリット)・白血球数・血小板数は、 発汗・水分摂取不足・下痢などによる脱水で上昇し、水分摂取で低下する[7]。
Remove ads
赤血球系
要約
視点
赤血球とは血色素ヘモグロビンにより生体の酸素運搬を担う血液細胞であり、核をもたず両面が凹んだ円盤状の特徴的な形態をとる。直径は6から9 μm程度である。 健康成人では一秒間に200万個の赤血球が産生されている[16]。赤血球は血液細胞の中では寿命が長く、120日程度である[2]。
→「赤血球」および「末梢血塗抹検査 § 赤血球」も参照
赤血球数・ヘモグロビン濃度・ヘマトクリット
赤血球数、ヘモグロビン濃度、ヘマトクリットはいずれも血液の酸素運搬機能を反映する。 これらは平行して増減する(ヘモグロビン濃度は赤血球数(百万/μL)の3倍程度、ヘマトクリットはヘモグロビン濃度の3倍程度[6])が、3つのなかでもっとも重要なのは、酸素運搬機能を担うヘモグロビンである。 [7]
赤血球数・ヘモグロビン濃度・ヘマトクリットの生理的変動
年齢差があり、新生児期にもっとも高く、小児期は成人より低値で性差はない。 成人では男性の方が高い。高齢者は低値傾向を示す。 赤血球数などは妊娠中後期では低下するが、これは循環血漿量が増加し希釈された結果である。 その他、喫煙や高地居住で代償的に上昇する[8]:33-37。
血漿量の変動によるものについては「#生理的変動」を参照されたい。
貧血
貧血とはヘモグロビン濃度の異常な低下により酸素運搬機能が低下した状態と定義される。ヘマトクリットや赤血球数も同時に低下していることが多いが、例外として、サラセミア(ヘテロ接合体)では貧血にもかかわらず赤血球数は正常かむしろ増加することがある[17]。
貧血は、赤血球の産生低下によるもの(網赤血球低下)と、赤血球の破壊/喪失によるもの(赤血球の産生・網赤血球は増大)とに大別される[18]。 貧血の原因究明に最も重要な赤血球指数はMCVであり、MCVが100以上の大球性貧血、80から100の正球性貧血、80以下の小球性貧血に分類して鑑別診断が行われるが、詳細は「#MCV」を参照されたい[19][4]。 また、貧血の鑑別診断には血球の形態学的な情報が重要となるので、末梢血塗抹検査をあわせて行うことが推奨されている[20]。
→「貧血」も参照
赤血球の産生低下による貧血
赤血球の産生低下による貧血では骨髄での造血低下を反映して網赤血球が減少している[18]。
- 栄養性
鉄欠乏性貧血、ビタミンB12欠乏症、葉酸欠乏症、があげられる。
- 骨髄造血機能の異常
サラセミア、鉄芽球性貧血、再生不良性貧血、赤芽球癆、白血病、広範な悪性腫瘍の骨髄転移、 化学療法や放射線療法による骨髄機能抑制、などがあげられる。
- 腎性貧血
腎機能の低下により、腎でのエリスロポエチン(造血を促進するサイトカイン)産生が低下するためである。
- 加齢に伴う貧血
加齢による骨髄機能やアンドロゲンの低下、腎性貧血、などによるとされるが、慢性炎症に伴う貧血や骨髄異形成症候群が併存する場合もある[17][19]。
- 慢性疾患(炎症)に伴う貧血(症候性貧血)
悪性腫瘍、重症感染症、肝疾患、内分泌疾患、など、さまざまな慢性疾患で二次性の貧血がみられる。 鉄代謝の障害によるものであるが、鉄欠乏性貧血とは異なり、多くは正球性である[17]。
赤血球の破壊・喪失による貧血
赤血球の破壊・喪失による貧血では、通常、骨髄での造血が亢進して網赤血球が増加している[18]。 赤血球は寿命が長いため、急速に進む貧血は赤血球の破壊か喪失が原因と考えられる[2]。
- 溶血
先天性の溶血性疾患には、酵素異常によるもの(G6PD欠損症、ピルビン酸キナーゼ異常症など)と赤血球の膜異常によるもの(遺伝性球状赤血球症など)がある。 後天性に溶血を来す疾患は多数あるが、自己免疫性溶血性貧血、不適合輸血、血栓性微小血管症(溶血性尿毒症症候群など)、熱傷、感染症(マラリアなど)、薬剤、などがあげられる[22]。
- 出血
急性のもの(外傷、手術、急性消化管出血、異所性妊娠、産科的出血、大動脈瘤破裂、など)と慢性のもの(月経、慢性消化管出血、など)がある。 なお、急性出血では赤血球系の数値は即座には低下せず血管内体液量が回復してから希釈により低下するのに注意する。 慢性出血では鉄欠乏性貧血を合併することも多い[23][24]。 (g/dL)
→「出血」も参照
多血症
多血症とは、ヘモグロビン濃度の異常な上昇であり、18g/dL以上(または、男性で18g/dL以上、女性で16g/dL以上)とされる。同時に赤血球数・ヘマトクリットも高値をとる[19][2]。
MCV
MCV(Mean Corpuscular Volume[※ 4]、平均赤血球容積)は自動血球計数機で計測される赤血球容積の平均値であり、およそ80から100 fL(フェムトリットル、10-15 L)程度である。 自動血球計数装置が使用できない場合は、遠心法で求めたヘマトクリットと視算で求めた赤血球数から下の式で求めることができる。
MCV(fL) = ( ヘマトクリット(%) × 10 )/ 赤血球数(106/μL)
MCVは末梢血塗抹検査でみられる赤血球の大きさ(大球性/小球性)と平行し、臨床的意義もほぼ同じである。MCVが100 fL超であれば大球性、80 fL未満であれば小球性とみなせる。
MCV低値に関連する病態
MCV低値を伴う貧血、すなわち、小球性貧血の主要な原因は、鉄欠乏性貧血、慢性疾患に伴う貧血[※ 5]、サラセミア、である(まれに鉄芽球性貧血によることもある)[20]。 小球性貧血では、まず、血清フェリチンなど鉄欠乏のマーカーの検索が行われる[19]。
MCV高値に関連する病態
- 巨赤芽球性貧血
- DNA合成障害のため赤芽球の成熟異常が起こり、巨赤芽球がみられる状態である。
ビタミンB12欠乏症と葉酸欠乏症が代表的であるが、抗がん剤などの薬剤によるDNA合成障害や遺伝性のものも含まれる[20][25]。
MCVが正常の貧血
正球性貧血では、急性の出血・失血、溶血性貧血、慢性疾患に伴う貧血[※ 5]、骨髄造血機能の低下(再生不良性貧血、骨髄異形成症候群、白血病)、腎性貧血(腎でのエリスロポエチン産生低下)などが考えられる[19][17]。
MCHC
MCHC (平均赤血球血色素濃度、Mean Corpuscular Hemoglobin Concentration)は、以下の式で算出する。
MCHC(g/dL) = ( ヘモグロビン(g/dL) × 100 )/ ヘマトクリット(%)
末梢血塗抹検査でみられる赤血球の色素量(正色素性/低色素性)と平行し、臨床的意義もほぼ同じである。 MCHCが32から36 g/dLぐらいが正色素性に相当する[10]:164。
なお、MCHCの単位は、従来は%が用いられていたが、近年はヘモグロビン濃度に準じてg/dLがもちいられることが多くなってきている[27]。
→詳細は「平均赤血球血色素濃度」を参照
MCHCが低値をとる病態
鉄欠乏性貧血、サラセミア、鉄芽球性貧血、慢性炎症に伴う貧血、など、低色素性貧血に含まれる疾患があげられる[10]:164[2]。
MCHCが高値をとる病態
赤血球内のヘモグロビン濃度はおよそ36 g/dLで飽和状態であり、MCHCが高値をとることは本来はないはずである[10]:164。 しかし、例外として、遺伝性球状赤血球症では36-38 g/dL程度になることがある(自動血球計数機でMCVを測定する際に、正常の赤血球は葉巻状に変形しているが、遺伝性球状赤血球症では赤血球の変形が不十分なため、MCVが低く算出されるためである)。 MCHC高値があれば、まず、遺伝性球状赤血球症を疑う[28]。 その他、赤血球凝集によりMCHCが偽高値を呈することがある[10]:164。
MCH
MCH(Mean Corpuscular Hemogolobin、平均赤血球血色素量)は、MCV、MCHCに比較し、臨床的意義が少なく、あまり用いられない[10]:164。
MCH(pg) = ( ヘモグロビン(g/dL) × 10 )/ 赤血球数(106/μL)
→詳細は「平均赤血球血色素量」を参照
その他の赤血球関連項目
赤血球分布幅(RDW)
赤血球分布幅(RDW)とは、自動血球計数機で算出される、個々の赤血球の容積のばらつき(鏡検での赤血球大小不同)を表す指標であり、 表現法としては、変動係数(標準偏差×100/平均)を用いるRDW-CVと標準偏差をもちいるRDW-SDとがある。 文献により記載は異なるが、健常人のRDW-CVは11-16 %、RDW-SDは39-46 fL程度である[29]。
RDWは貧血の鑑別に有用である。 たとえば、サラセミアと鉄欠乏性貧血はいずれも小球性(赤血球の径/容積が小さい)貧血をきたすが、サラセミアではRDWは通常正常であるのに対し鉄欠乏性貧血ではRDWが上昇、すなわち、赤血球の容積のばらつきが大きくなる。 また、RDW上昇は貧血の早期の兆候でありうる。栄養欠乏性貧血ではヘモグロビン低下やMCVの異常(鉄欠乏性貧血の場合は低下、ビタミンB12や葉酸の場合は上昇)より前にRDWの高値が出現する。 その他、RDWの上昇は、破砕赤血球、赤血球凝集、などの存在を疑うきっかけとなる[4][4][6]。
さらに、血液疾患以外においても、RDW高値は予後不良と相関するとの報告がある[29]。
→詳細は「赤血球分布幅」を参照
網赤血球
網赤血球(網状赤血球[※ 6])とは、赤芽球が核を失った直後の未成熟な赤血球である。末梢血中で1、2日以内に細胞膜の20-30 %、および、リボソーム、ミトコンドリアなどの細胞内小器官を失って、成熟赤血球となる[16]。 網赤血球は成熟赤血球より若干大きく、細胞内にはリボソームなどが残存し、超生体染色[※ 7]では、青色の網状の構造物として染め出される[30]。 なお、ロマノフスキー染色では網赤血球は青みを帯びた大型の赤血球として見える(末梢血塗抹検査では網赤血球は多染性赤血球とよばれる)。
網赤血球は、全赤血球中の網赤血球の比率として報告されるのが通常であるが、赤血球数は輸血などにより変動するため、臨床的には絶対数(赤血球数×網赤血球比率)で判断する必要がある[8]:33-37[2]:34[※ 8]。 文献により基準値は異なるが、健常成人では0.2-2.6 %[2]、ないし、0.5-2 %[30][10]:254、絶対数では、2.5万-10万 /μL[2]程度である。なお、新生児では高値をとるが、生後まもなく成人の値に近づく[31]。
網赤血球は貧血の鑑別に必須の検査である。 網赤血球の増加は赤血球形成の亢進を意味する。貧血で網赤血球が増加していれば、骨髄の赤血球形成(造血機能)は正常で出血や溶血などにより貧血がおこっていると推測できる。 逆に、貧血が持続しているにもかかわらず網赤血球が増えていなければ、骨髄の造血機能に異常があると推察される[17]。
自動血球計数機の中には、RNA(リボソーム核酸)の染色により網赤血球をカウントする機能をもつものもあり、 必要に応じ、血算に追加して検査される。 (網赤血球数は血算関連の項目の中でも自動化が遅れて目視でのカウントが続いていたが、今日ではもっぱら自動血球計数機が用いられる。ただし、現時点では、まだ機種間差があるので、注意する必要がある。)[4][9]
なお、自動血球計数機の機種によっては、RNA含量の高い幼若網赤血球分画を計測できるものもあり、造血亢進有無の判断に有用とされる [10]:3,187[30][9]。また、機種により算出される網赤血球のヘモグロビン含量も鉄欠乏の優れた指標とされる[4]。
→「網赤血球」も参照
有核赤血球
有核赤血球とは、末梢血中の核をもった赤血球、すなわち、赤芽球である。 出生直後を除けば、有核赤血球が認められたら必ず異常であり、 急激な赤血球形成の亢進(大量出血後など)、各種の骨髄障害、髄外造血、脾臓摘出後、各種の重篤な疾患、などが考えられる。 自動血球計数機の中には有核赤血球を認識して報告できるものも存在するが、白血球と誤認する機種もあり、注意を要する[29][32]。
→詳細は「有核赤血球」を参照
破砕赤血球
破砕赤血球とは、断片化して、三日月型、三角形、ヘルメット型、などを呈する赤血球である。 血管内の血栓(血栓性血小板減少性紫斑病(TTP)、播種性血管内凝固症候群(DIC)、血栓性微小血管症(TMA)、溶血性尿毒症症候群(HUS)、HELLP症候群)や、心臓の人工弁などによりで赤血球が破砕されるために生じると考えられている。 自動血球計数機の中には破砕赤血球の比率を算出できるものがあり、全赤血球の0.6 %以上であれば有意とされる[9]。
「末梢血塗抹検査#破砕赤血球」、「破砕赤血球」も参照。
Remove ads
白血球
要約
視点
白血球とは、主に生体防御・免疫に関与する、核のある血液細胞である。赤血球と異なり、無染色では無色なので、「白」血球とよばれる。 通常、好中球、リンパ球、単球、好酸球、好塩基球の5種類に分画(分類)される(目視分類では、好中球は、さらに、桿状核球と分葉核球に分類されることも多い)。 リンパ球の容積は50-100 fL程度で赤血球(80-100 fL程度)に近いが、その他の白血球は赤血球より大きく、単球・好酸球・好塩基球で100-200 fL程度、好中球で200-400 fL程度である[6]。
→「白血球」および「末梢血塗抹検査 § 白血球」も参照
白血球数
白血球は末梢血中には4000から8000 /μL程度存在するが、生理的変動も個人差[※ 9]も大きい。 高度の異常値でない限り、ワンポイントの白血球数だけでは臨床的意義を判断することは難しく、前回値との比較や臨床的状況との対比を要する。 さらに、白血球分画でどの分画の白血球が増えているかを確認する必要がある[20]。 また、自動血球計数機では骨髄芽球など腫瘍性細胞の確実な検出は難しいため[※ 10]、原因不明の白血球数の異常の精査には末梢血塗抹検査が必要になる[20][4]。
- 生理的変動
あきらかな性差はないが、妊娠中は増加する。 小児の白血球は成人より多く(特に新生児)、成長につれて低下し6歳前後で成人とほぼ同様になる。加齢による変化はほとんどない。 ストレスや運動で高値となり、また、食後はやや増加する。喫煙者は高値傾向がある[2][8]:33-37。 血漿量の変動によるものについては「#生理的変動」を参照されたい。
白血球増多症
白血球数は個人差が大きいが、通常、1万 /μL以上を白血球増加とすることが多い。 成人では白血球のもっとも多い分画は好中球であり[※ 11]、白血球増加は、通常、好中球増加による。 リンパ球増加によることもありうる(たとえば小児の百日咳)が、その他の単球・好酸球・好塩基球によることはまれである[19]。
- 反応性
細菌・ウイルス感染症、組織障害(熱傷、外傷、術後、痛風発作、など)、臓器の虚血性壊死(心筋梗塞など)、 悪性腫瘍、各種の重篤な疾患・状態、ストレス(痙攣、疼痛、激しい運動)などで白血球増加がみられる[19]。
- 薬剤
顆粒球コロニー刺激因子(G-CSF)による白血球の動員と造血の亢進、糖質コルチコイドによる白血球の流血中への移動、などがあげられる。
- 血液腫瘍
急性白血病(急性骨髄性白血病・急性リンパ性白血病)では、幼弱な芽球などの増加がみられる。 慢性リンパ性白血病では成熟リンパ球の増加がみられる。慢性骨髄性白血病・原発性骨髄線維症・真性多血症では幼若なものを含む顆粒球(好中球、好酸球、好塩基球)の著しい増加がみられる。
白血球減少症
通常、4000 /μL以下を白血球減少とすることが多い[19][※ 12]。 白血球減少は、通常、白血球の大部分を占める好中球の減少(好中球減少症)、次いでリンパ球の減少による。単球・好酸球・好塩基球の減少により有意な白血球減少を来すことはない。
- 産生低下
- 骨髄の造血機能の異常:再生不良性貧血、骨髄異形成症候群、ビタミンB12や葉酸欠乏、など。
- 薬剤・放射線:抗悪性腫瘍剤や悪性腫瘍の放射線療法による造血機能の障害で、通常、一過性の白血球減少がみられる。
- 悪性腫瘍:白血病、癌の骨髄転移、などで骨髄の造血機能が障害された場合に白血球減少がみられる。
- 破壊の亢進
- 脾機能亢進:門脈圧亢進症脾腫などで軽度の白血球減少がみられる。
白血球分画
自動血球計数機は白血球を5分画(好中球、リンパ球、単球、好酸球、好塩基球)して計数する機能を持っているものが多く、 血算と同時に測定・報告される。機種によっては、さらに、末梢血幹細胞、造血前駆細胞などの分画を測定可能なものもある[4][9]。
「白血球分画」、「末梢血塗抹検査#白血球分類」も参照されたい。
Remove ads
血小板
要約
視点
血小板は血液中の最も微小な(直径1から3 μm程度)核をもたない、細胞質の断片である。 骨髄巨核球の細胞質の断片(胞体突起)として血中に放出される。 主な機能は血管の損傷部位に付着して血栓形成を促進することであり、生体の止血において重要な役割を果たす。 健常成人では一日に1011個の血小板が産生されている。 血小板の寿命は8から9日程度である。人体の血小板の1/3程度は脾臓に局在する[10]:139[4]。
→「血小板」および「末梢血塗抹検査 § 血小板」も参照
血小板数
健常人の血小板数はおよそ15万から35万 / μL 程度である[33]。 血小板数は小児では成人より高い傾向があり、また、妊娠中は軽度減少するが、通常、生理的変動はあまり問題にならない。 血小板の数自体が、止血に問題を起こすほど低下したり、逆に血栓傾向をきたすほど増加するのは比較的まれである[20]。
血小板数は血管内の炎症を反映して低下することから、血小板数の推移は、感染や炎症の経過を判断する材料となる。 血小板の減少は重症疾患を示唆するとともに、重症患者の予後不良を予測する危険因子として重要であり、たとえば、多臓器不全の指標の一つであるSOFAスコアにも採用されている[34]。
血小板減少症
通常、血小板が10万 /μL以下であれば、血小板減少症を疑い、偽性血小板減少症を除外したうえで原因(ほとんどが破壊亢進と産生低下)をあきらかにする必要がある。 なお、止血能は5万/μL以上あれば通常は問題ない。2万/μL以下では、止血困難、ときに自然出血(外傷なしに頭蓋内出血などが起こること)が見られ、血小板輸血が必要になることがある[19][33]。
→「血小板減少症」および「血小板 § 血小板減少」も参照
- 血小板破壊亢進
- 血栓での消費:播種性血管内凝固症候群(DIC)、血栓性微小血管症(TMA)、溶血性尿毒症症候群(HUS)、血栓性血小板減少性紫斑病(TTP)、HELLP症候群、など。
- 免疫的機序:免疫性血小板減少性紫斑病(ITP)、薬剤(ヘパリン起因性血小板減少症など)、輸血後紫斑病(血小板HPA-1a抗原に対する抗体が関与)、など。
- 脾臓機能亢進:肝硬変に伴う脾腫(血小板分布異常や肝臓でのトロンボポエチン産生低下も関与している)、など。
- 喪失:大量出血による喪失と輸血による希釈
- 血小板の産生低下
- 各種の造血障害:白血病、再生不良性貧血、癌の骨髄転移、ビタミンB12/葉酸の欠乏症、など。
- 骨髄抑制状態:白血病、抗悪性腫瘍剤、放射線、など。
- 肝硬変:トロンボポエチン産生低下(脾機能亢進による破壊の亢進、脾腫による分布異常もある)。
- 先天性の血小板減少症
まれな病態である[35]。
- 巨大血小板を伴うもの:ベルナール・スリエ症候群、MYH9異常症(メイ・ヘグリン異常症など)、灰色血小板症候群など[※ 13]。
- 血小板サイズが正常のもの:先天性無巨核球性血小板減少症など。
- 小型血小板を伴うもの:ウイスコット・アルドリッチ症候群。
- 偽性血小板減少症
採血管の抗凝固剤であるEDTAによる偽性血小板減少症は一般人口の0.03-0.27 %(文献によっては0.2-1 %)とされ、よくみられる異常である。 採血後に検体中の血小板が凝集するため、血算で血小板が低値になるが、血小板減少症と誤認されて不要な検査を実施されるリスクを除き、臨床的意義はない。 凝集の原因は、EDTA存在下で血小板表面の抗原が変化し自己抗体と反応するようになるためと考えられており、ヘパリン・クエン酸などEDTA以外の抗凝固剤で回避できることが多い[36][33][31]。
→「末梢血塗抹検査 § 血小板凝集」も参照
血小板増多症
- 反応性の増加
臨床的意義はそれほど大きくないが、出血や炎症などに反応して血小板増加がみられることがある[20]。
- 一過性の増加:急性出血後、感染症、血小板減少の回復期、エピネフリン注射後など。
- 持続性の増加:鉄欠乏性貧血、溶血性貧血、慢性炎症、悪性腫瘍、など。
- 腫瘍性の増加
慢性骨髄性白血病、本態性血小板血症、真性多血症、原発性骨髄線維症、などの骨髄増殖性腫瘍(疾患)で血小板増加がみられることがある。 本態性血小板血症では、血小板増多による血栓症や出血がみられる[37]。
→「血小板 § 血小板増加」も参照
その他の血小板関連項目
MPV
MPV(平均血小板容積、英語: mean platelet volume)は自動血球計測機が算出する血小板の平均容積である。MPV値は装置により多少差があるが、健常人では、およそ、8から10ないし12 fL 程度である。[10]:141[29]。 巨核球から産生されたばかりの幼弱な血小板は大型で時間の経過と共に小型化していく。一般に、MPVと血小板数は逆相関する[4]。
MPVにより骨髄の血小板産生能を推測することが可能である。 血小板破壊が亢進した状態(たとえば特発性/免疫性血小板減少性紫斑病(ITP))では血小板の産生が亢進し幼若血小板の率が増えるためMPVが上昇する。 逆に、血小板産生が低下した状態(たとえば再生不良性貧血)ではMPVは低下する[4][9]。
その他、ベルナール・スリエ症候群などの先天性巨大血小板症や、血小板容積が健常人の半分程度に低下することが特長である原発性免疫不全症候群の一つ、ウイスコット・アルドリッチ症候群などの診断にもMPVは有用である[29]。
「平均血小板容積」も参照。
幼若血小板比率
自動血球計数装置によっては、幼若な血小板の比率を算出するものがあり、幼若血小板比率が高い場合は骨髄での血小板形成が亢進していると考えられる[4][9]。
- 正常血小板:赤血球25-50個に対し血小板1個程度の比率
- 反応性の血小板増多症:敗血症患者。白血球と血小板が増加している
- 原発性血小板血症:著明な血小板の増加
- 血小板減少症:視野にほとんど血小板をみとめない
- 免疫性血小板減少性紫斑病で下肢に紫斑が生じている
- 血小板の凝集
- 巨大血小板(中央)
Remove ads
歴史
要約
視点




赤血球はオランダの生物学者、ヤン・スワンメルダムにより1668年に発見されたが、1675年に赤血球の形態・大きさなどの詳細な描写を発表したのはオランダの学者、アントニ・ファン・レーウェンフックである[38]。
白血球も1749年にはフランスで観察されていたが、1773年に白血球の詳細な研究を発表したのは英国人のウィリアム・ヒュースン(血液学の父と呼ばれることがある)である[39]。1870年代には、ドイツのパウル・エールリヒ(Paul Ehrlich)が複数の色素を血液塗抹標本に使用し、白血球5分画が確立された[40][41]。
血小板は1841年ごろから観察されていたが、止血凝固との関連を同定したのはイタリアの医師ジュリオ・ビゾゼロ(en:Giulio Bizzozero)である(1881年)[42]。
1852年にチュービンゲン大学のフォン・フィーロールト(Karl von Vierordt)が、 一定量の血液をスライドガラスに塗抹して顕微鏡で数えることにより、初めて血液細胞を計数して発表した。彼の方法は正確ではあったものの多大な労力と時間を要し、臨床的に利用するのは困難であった[43]。 1855年にAntonj Cramerが希釈した血液を二枚のスライドガラスの間の空間に挟んで顕微鏡で計数する方法を開発した[43]。 以後、19世紀後半から20世紀初頭にかけて、フランスのルイ・シャルル・マラッセLouis-Charles Malassezをはじめとする多数の研究者により血球計算盤が改良されていった。 視算による血球算定は人手と時間を要するものであった[5]。
19世紀後半にはヘモグロビンの比色定量の試みが始まり、 1895年にスイスの医師ヘルマン・ザーリ(Hermann Sahli、1856-1933)が塩酸ヘマチンを用いるヘモグロビンの比色定量法を開発し、広く用いられた[44][45]。 1920年にはヘモグロビンの実用的な定量法としてシアンメトヘモグロビン法が導入された(今日でも自動血球計数機によってはシアンメトヘモグロビン法を使用しているものがある)[5][44]。
1896年にはジョージ・オリバー(George Oliver)により透過光や散乱光で血球数を測定する方法が提案された。 1928年にはマーカンジー(M. Marcandier)らにより光電効果を利用して機械的に血球数を測定する試みがあったが、病的な赤血球を測定した場合の誤差が大きく、実用にはならなかった[5]。
1929年には米国のマックスウェル・ウィントローブ(Maxwell Myer Wintrobe)が簡便なヘマトクリットの測定法を開発し赤血球指数を考案、1934年には赤血球指数に基づく貧血の分類を発表した[46]。
1940年代に米国のウォレス・コールター(Wallace H. Coulter)が、血球細胞は電気伝導性が低いため、電流が流れている細い流路を細胞が通過すると細胞の容積に比例した電流の変化が生じること(コールター原理)を見出して1953年に特許を取得した。 彼が1956年に発表した最初の自動血球計数機は、視算より遥かに短い時間で誤差も少ない計数が可能であった[47]。 自動血球計数機は、当初は赤血球しか計数できなかったが、その後、白血球も計数できるようになり、多くの検査室に導入された。 その正確さと迅速さから、従前の計算盤による視算に急速に置き換わり、コールターカウンターは自動血球計数機の同義語として使われるに至った。 なお、血小板が計数可能な機種が発表されたのは1970年のことである[5]。
今日では、血球計算盤は、特殊な状況における自動血球計数機の算定結果の確認、脳脊髄液・胸水・腹水などの穿刺液の細胞数、精液中の精子数、など、 限られた場合にしか使用されない[※ 14][5]。
Remove ads
脚注
- 動脈血は静脈血に比べ薄く毛細管血はその中間である(心臓から拍出された動脈血は、静脈血およびリンパ液として心臓に戻る。リンパ液の分だけ静脈血は濃縮されていることになる)ので、血球数やヘモグロビンは、静脈血以外では若干低値になる。
- 血中のヘモグロビンは、酸素化ヘモグロビン、還元型(脱酸素化)ヘモグロビン、鉄イオンが酸化されたメトヘモグロビン、一酸化炭素と結合したカルボキシヘモグロビン、など、さまざまな形態で存在し、それぞれ、吸収スペクトル(波長ごとの吸光度)が異なる。シアン化カリウムとフェロシアン化カリウムを含む試薬で処理してそれらを全てシアンメトヘモグロビンに変換して波長540 nmの吸光度を測定することにより、正確なヘモグロビン定量結果が得られる。なお、シアンを含む試薬の環境負荷を避けて界面活性剤を使用する機種もあるが、ヘモグロビンの形態を統一する原理は同じである。
- WHOの貧血の定義は世界共通のものであるが、高地や喫煙者では調整、すなわち、より閾値を高くする必要がある。
- MCVの「C」は、通常、corpuscular(血球)の略であるが、cell(細胞)の略とされる場合もある。MCH、MCHCについても同様である。
- 慢性疾患(炎症)に伴う貧血とは、慢性感染症、膠原病、悪性腫瘍などさまざまな全身疾患に伴う二次性貧血であり、その主な機序は慢性の炎症に伴う鉄利用障害である。正球性であることが多いが、鉄欠乏性貧血と同様に小球性貧血の形を取ることもありうる。
- 網赤血球と網状赤血球は同義であるが、内科学会・血液学会が正式の用語としているのは網赤血球である。
- ニューメチレンブルー、ブリリアントクレシルブルー、などの塩基性色素は生きた細胞に吸収されてRNAが染色される。これを超生体染色(または生体染色)とよんでいる。
- 網赤血球比率の単位は、かつてはパーミル(千分率)が用いられたが、近年はパーセント(百分率)で表現することが多い。
- 健常人では、循環血好中球(末梢血液中に存在して循環し血算でカウントされる)と血管辺縁好中球(血管内皮細胞付近にとどまっていて、採血では存在を知ることができない)がほぼ同数であるが、分布異常により、みかけの白血球増多または減少を呈する人がいる。特に臨床的意義はない。
- 乳幼児では、出生直後を除き、3、4歳ごろまでリンパ球が好中球よりも優位である。
- 白血球数の日本人共用基準範囲は3300から8600 /μLであり、健常人でも4000 /μL以下の例が多数存在することに留意すべきである。
- 巨大血小板症候群や、ときに骨髄異形成症候群でもみられる巨大血小板は自動血球計数機で血小板と認識されず、実際よりも低値で報告されることがある。
- 自動血球計数機によっては、脳脊髄液、胸水、腹水などの穿刺液に対応している機種もある。
Remove ads
出典
関連項目
外部リンク
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
Remove ads