トップQs
タイムライン
チャット
視点
腹膜透析
ウィキペディアから
Remove ads
腹膜透析(ふくまくとうせき、英: peritoneal dialysis, PD)は、腎不全患者に対して行われる腎代替療法の一つであり、腹膜を透析膜として利用し、体内で老廃物や余分な水分を除去する治療法である[1]。患者が自宅で施行できる利点があり、仕事を続けたい若年層から通院が困難な高齢者層と、幅広くの患者群に適した方法である[2]。腹膜透析は、別名「おうち透析」[3][4][5]とも呼ばれ、自宅で行える腎代替療法として近年再び注目されている。高齢化社会における在宅医療の推進や、患者の生活の質(QOL)向上を重視する動きが背景にある[6]。
概要
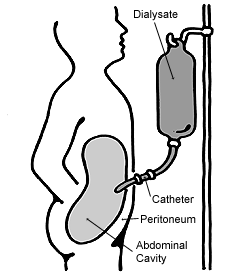
腹膜透析(Peritoneal Dialysis: PD)は、腎機能が低下した患者に対し、腹膜(peritoneum)を半透膜として利用し、腹腔内に注入された透析液を通じて血液中の老廃物(尿素、クレアチニンなど)、電解質、水分を除去する治療法である[1]。本治療法は拡散(diffusion)および浸透(osmosis)の物理的原理に基づいている。
透析液は主に以下の成分で構成されている:
- ブドウ糖(1.5%、2.5%、4.25%):主な浸透圧剤であり、除水効果を担う。
- ナトリウム、カルシウム、マグネシウム、塩化物などの電解質。
- 緩衝剤(乳酸または重炭酸)によりpH調整がなされている。
このような、腹膜透析液は2023年に策定されたWHO必須医薬品モデル・リストの第23節にて指定されている[7]。
また、実際の施行方法は大きく分けて「連続携行式腹膜透析(CAPD)」と「自動腹膜透析(APD)」の2種類がある[8]。
- CAPDでは、患者自身が1日4回、1回あたり1.5〜2.5Lの透析液を注入・排液する。滞留時間は約4〜6時間である。
- APDでは、夜間に自動腹膜透析装置(サイクラー)を用いて3〜5回程度の自動交換を行い、必要に応じて日中に保留液を注入する。
治療効果の評価にはKt/Vや腹膜平衡試験(Peritoneal Equilibration Test: PET)などが用いられる。
腹膜透析は、血液透析と比較して以下のような利点を有している。第一に、血液透析のように毎回太い針を2本穿刺する必要がなく、患者の負担が少ない[9]。また、体液除去が比較的緩やかに行われるため、血圧変動が少なく、心臓への負担が軽減される傾向にある[10]。さらに、血液透析に比べて認知機能の低下が起こりにくいとの報告もあり、高齢者や脳血管疾患リスクのある患者において有利とされることがある[11]。
Remove ads
適応
腹膜透析は、特に以下のような患者に推奨されることが多い:
- 自立生活を維持したい患者:就労中の患者や介護者の支援を得ながら在宅療法を希望する患者にとって、腹膜透析は生活リズムを柔軟に調整できる利点がある[12]。
- 通院困難な患者:高齢者や交通手段に制約のある地域の患者にとって、自宅で行える腹膜透析は有用である[13]。
- 血管アクセスが困難な患者:糖尿病性血管障害や末梢血管疾患のある患者で血液透析用シャントの作成が難しい場合、腹膜透析が選択肢となる[14]。
- 心血管系への負担が懸念される患者:血液透析に比べ血圧変動が少ないため、心機能が低下している患者にとって腹膜透析のほうが好ましいことがある[15]。
これらの適応は、日本透析医学会ならびに各国の腎疾患ガイドラインにおいても明示されており、治療法の選択においては患者の生活背景や医療環境を含めた総合的判断が求められる[16]。
腹膜透析によるQOL向上
腹膜透析(PD)は、末期腎不全に対する腎代替療法の一つであり、その最大の利点は患者が自宅で治療を行える点にある。これにより、通院の頻度が低下し、より自律的で柔軟な生活を維持することが可能となる[17]。
複数の調査結果によれば、腹膜透析は血液透析と比較して以下のような生活の質(QOL)向上に寄与する要素が確認されている[18][19]:
- 自由な時間の確保:特に40代以下の患者において、腹膜透析は血液透析よりも自由な時間を確保しやすく、生活の満足度が高い傾向にある[18]。
- ライフスタイルの維持:約8割の腹膜透析患者が、自身のライフスタイルを維持できていると回答しており、仕事や趣味、旅行の継続にも貢献している[19]。
- 社会生活への参加:腹膜透析は社会復帰のハードルが低く、高齢者にも負担が少ない治療法である。週1回の休息日を設けることで、社会活動への参加時間が増加するとの報告もある[20]。
- 精神的安定:自宅での治療および通院頻度の少なさは精神的安定を促進し、血液透析患者より「心の健康」が高い傾向があるという研究も存在する[21]。
- 治療選択の納得感:腹膜透析を選択した患者は、説明の納得度および選択への満足度が高く、積極的に治療へ取り組んでいる傾向がある[22]。
- 食事制限の緩和:血液透析と比べて毒素や余分な水分が日々除去されるため、食事制限が比較的緩やかであると感じる患者も多い[23]。
- 高齢者への適応:血行動態への影響が少なく、残存腎機能を温存しやすいことから、高齢者にとってより安全性の高い選択肢となりうる[24]。
これらの要素から、腹膜透析は患者の生活の質を総合的に高める可能性を有している[25]。患者の個別事情に応じた適応判断が求められるものの、QOLの向上を重視する上で腹膜透析は有効な治療選択肢である[26]。
方法
腹膜透析(Peritoneal Dialysis: PD)は、患者自身の腹膜を半透膜として利用し、体内で老廃物や過剰水分を除去する腎代替療法である[27]。透析液を腹腔内に注入・滞留させた後、排液する一連のサイクルによって血液浄化が行われる。
- 透析のプロセス
- つなぐ
- 注入
- 拡散(フレッシュ)
- 拡散(廃棄物)
- 排水

持続携行式腹膜透析(CAPD)
CAPD(Continuous Ambulatory Peritoneal Dialysis)は、機器を用いず患者自身が日中に透析液を手動で交換する方式である。通常、1日3〜5回の交換が行われる[28]。
- 注入:滅菌された透析液(通常2L前後)を、腹膜カテーテルから腹腔内に注入する。
- 滞留(ドウェル)時間:腹腔内で約4〜6時間透析液を滞留させ、老廃物(尿素、クレアチニン)や余剰水分を透析液中に移動させる[29]。
- 排液:腹腔内の透析液を排出し、新たな液に交換する。
このプロセスを繰り返すことで、24時間を通じて安定した血液浄化が可能となる。
自動腹膜透析(APD)
APD(Automated Peritoneal Dialysis)は、夜間に専用装置(サイクラー)を用いて、透析液の交換を自動で行う方式である。装置が1晩に4〜6回程度のサイクルを自動で行う。
- 接続と起動:就寝前に装置に接続し、タイマーで制御された注入・滞留・排液サイクルが開始される。
- 夜間処理:寝ている間に数回の透析が自動で行われ、朝には処理が完了。
- 日中滞留液(オプション):必要に応じて、朝の最後の透析液を日中に滞留させる。
APDは、日中の活動を重視する患者や、自己管理が難しい場合に特に有効である[30]。
共通事項
Remove ads
歴史
腹膜透析(Peritoneal Dialysis: PD)は、19世紀末にその原理が提唱され、20世紀半ばから実用化が進んだ腎代替療法である。
起源と初期の試み
腹膜透析の原理は、1877年にドイツの内科医Georg Ganterが動物実験により、腹腔内に注入した生理食塩水が老廃物を吸収・除去することを報告したのが最初とされる[33]。
1923年には、アメリカのGeorge W. Oswaldが人間に対する腹膜透析を初めて試みたが、当時は無菌技術や透析液の管理が不十分で、治療法としては定着しなかった[34]。
臨床応用と技術革新(1940~1960年代)
1946年、カナダの腎臓専門医Alfred P. Grollmanは、急性腎不全患者に対し腹膜透析を実施し、有効性を示した[35]。
その後、1968年にアメリカのRichard Tenckhoffが、長期間使用可能なシリコン製のカテーテル(テンコフカテーテル)を開発し、慢性腎不全への腹膜透析の応用が可能となった。
在宅療法としての確立(1970年代)
1970年代に入ると、腹膜透析は病院中心の治療から、患者自身が在宅で管理する「持続携行式腹膜透析(CAPD)」へと進化した。CAPDは、患者が1日に数回透析液を交換する形式で、医療施設への通院頻度を減らし、生活の質(QOL)を向上させた[36]。
自動腹膜透析(APD)の登場(1980〜1990年代)
1980年代後半には、自動的に透析液を交換する装置(自動腹膜透析:APD)が開発され、特に夜間に就寝中に透析が可能となった[37]。この技術により、働く世代や学業中の患者にも治療継続が容易となった。
21世紀以降の展開
21世紀に入り、バイオコンパチブル透析液の開発によって、腹膜への長期的な損傷を抑制する技術が進歩した[38]。また、IoT技術や遠隔モニタリングの導入により、在宅腹膜透析の安全性と管理精度がさらに向上している[39]。
Remove ads
日本における導入と現状
要約
視点
日本においては、1980年に東京女子医科大学で初めて持続携行式腹膜透析(CAPD)が導入され[40]、慢性腎不全患者に対する新たな腎代替療法として注目を集めた。その後、1984年にはCAPDが健康保険制度の給付対象に認定され、在宅での腹膜透析が経済的にも現実的な選択肢として広く認知されるようになった[41]。
1980年代後半から1990年代にかけては、透析液や関連機器の国産化が進み、テルモ、ニプロ、バクスターといった企業が製品開発と供給体制を整備したことにより、患者の利便性や治療の継続性が大きく向上した。
2000年代には、自動腹膜透析(APD)が導入され、夜間の就寝中に機械が自動的に透析液の交換を行う方式が普及し始めた[42]。これにより、労働世代や介護支援が必要な高齢者にとっても、治療の負担軽減が可能となった。
しかしながら、日本における腹膜透析の導入率は依然として低く、2020年時点で透析患者全体の約3%にとどまっている[43]。その背景には、制度的、文化的、臨床的な複合的要因が関係している。
特に、腎不全と診断された際に腹膜透析という選択肢が患者に十分に提示されない現状が深刻である。多くの医療機関では血液透析が「標準的な治療」とされており、緊急透析導入時には腹膜透析が考慮されないことも多い。また、中小病院や透析専門クリニックでは、医師自身が腹膜透析に関する経験や知識を持たない場合もあり、患者に選択肢として提示されないことがある。
こうした状況は、いわゆる「病院ガチャ」と呼ばれる医療の地域格差や担当医の差異により、治療選択に大きな不平等が生じる原因となっている。腹膜透析の説明が一切なされない病院がある一方で、丁寧に選択肢として提示される施設もあり、情報提供の質と量に大きな格差が存在している。
さらに、医師の側にも腹膜透析に対する消極的な姿勢が見られ、その要因として以下が挙げられる:
- 導入と管理に高度な専門知識と技術が求められる
- 腹膜炎など合併症のリスク管理が煩雑である
- 医療報酬制度上、血液透析と比較して経済的メリットが小さいと思われている
- 患者の自己管理能力や家庭環境に依存するため、導入判断が難しい
これらの事情により、患者の自己決定権が損なわれるケースも少なくない。
また、腹膜透析は患者の居住環境(透析液の保管スペース、衛生状態)や家庭内支援体制に大きく左右される治療法であり、社会的・制度的支援が不十分な地域では導入が困難となるケースが見受けられる。
近年では、フリーアナウンサーの小倉智昭や俳優の加藤茶などが、自身の体験や腹膜透析に関する情報をメディアやYouTubeチャンネルなどで発信している[44][45]。また、腹膜透析を含む在宅透析療法の啓発を目的としたテレビCMも一部地域で放映されており、「透析病院ドットコム」などの民間ポータルが広報活動を行っている[46]。
Remove ads
患者への説明義務と選択支援
日本における腹膜透析(PD)の導入に際しては、医師による適切な情報提供と治療選択支援の実施が求められている[47]。この方針は、医療の質と患者の自己決定権を尊重する観点から、複数の公式ガイドラインにおいて明記されている[48]。
腹膜透析の説明義務に関する主なガイドライン
- 日本透析医学会『腹膜透析ガイドライン2022』では、腎代替療法の選択にあたって、腹膜透析(PD)、血液透析(HD)、腎移植のすべてを公平に説明することが望ましいとされている[49]。また、CAPDやAPDの利点・制限に関して、患者が理解できる形で提供することが推奨されている。
- 厚生労働省『慢性腎臓病(CKD)対策の推進について』(2018年)においても、CKD患者に対する腎代替療法の選択肢として腹膜透析を含む複数の治療法の提示と十分なインフォームド・コンセントの実施が明記されている[50]。
- 日本腎臓学会『CKD診療ガイド2023』では、透析導入時における治療法選択の際、「医療者の都合や施設機能に左右されず、患者の意思決定を尊重する必要がある」とし、そのために「PDの説明を怠ることなく、患者の選択肢として提示すべき」との記載がある[51]。
- 日本腎不全看護学会などの専門職団体も、患者教育の一環として腹膜透析の情報提供を看護実践における標準と位置付けている[52]。
実際の課題
しかしながら、現場では腹膜透析が患者に十分に紹介されず、血液透析が「標準治療」として一方的に導入されるケースも散見される。これは医療者側の知識・経験不足や施設側の体制の不備に加え、医療報酬制度や診療報酬のインセンティブ構造も一因とされている[53]。
このような状況は、患者の自己決定権の侵害につながるおそれがあり、ガイドラインの趣旨と乖離した実態が課題視されている[54]。
Remove ads
患者支援ネットワーク・情報提供サイト・参考図書
要約
視点
これらの組織やサイトは、腹膜透析を含む腎代替療法に関する情報提供や患者支援を行っており、患者が自分に適した治療法を選択し、安心して治療を受けられる環境づくりに寄与している[55]。
全国腎臓病協議会(全腎協)
全国腎臓病協議会(全腎協)は、1971年に設立された日本最大の腎臓病患者会であり、約9万人の会員を擁する。透析患者を中心に、腎臓病患者の医療と生活の向上を目的として活動している。主な活動内容には、腎臓病に関する啓発活動、通院ボランティア送迎活動、電話相談、会報の発行、腎臓病に関する調査・政策提言などが含まれる[56]。
腎友会
腎友会は、腎臓病患者・透析患者を支える患者自身による会であり、全国各地で活動している。腎臓病に関する知識の普及と予防、患者の自立支援、医療体制の充実と福祉向上を図る事業などを行っている。また、患者間の交流や情報交換、災害時の対応マニュアルの整備なども積極的に行っている[57]。
透析病院ドットコム
透析病院ドットコムは、腎不全治療の病院検索サイトであり、患者のライフスタイルに合った治療方法が相談できる病院を探すことができる。また、腹膜透析の認知向上を目指す「おうち透析」プロジェクトを推進しており、自宅で患者自ら透析を行える腹膜透析をより多くの人に知ってもらい、治療の選択肢を広げることを目的としている[58]。
腎臓サポート協会
腎臓サポート協会は、腎不全を病む患者のQOL(生活の質)を高めることを目的として設立されたNPO法人である。情報誌の発行やセミナーの開催などを通して、健康増進支援活動や腎代替療法が必要な方への適切な治療選択のための支援・啓発事業を行っている[59]。
My Kidney Journey
My Kidney Journeyは腹膜透析の選択肢をわかりやすく紹介する特設ページや動画、患者体験談などを通じて、在宅透析の普及と患者支援に取り組んでいる[60]。
透析を止めた日
『透析を止めた日』は、ノンフィクション作家の堀川惠子による医療ノンフィクション作品で、2024年11月に講談社から刊行された[61]。著者の夫であり元NHKプロデューサーの林新氏が、10年以上にわたる血液透析、腎移植、再透析を経て、最終的に透析を中止する決断をし、2017年に60歳で壮絶な苦しみの中、逝去した経緯を描いている[61]。
本書は、透析患者の終末期医療における問題点を浮き彫りにしている。特に、がん患者には提供される緩和ケアが、透析患者にはほとんど適用されない現状や、透析を中止する際の医療的サポートの欠如が指摘されている[62]。
また、日本における透析治療の選択肢の乏しさも取り上げられている。日本では透析患者の約97%が血液透析を受けており、在宅で行える腹膜透析の選択率は約3%と極めて低い。これは、腹膜透析を実施できる医療機関やスタッフの不足、患者への情報提供の不足などが要因とされている[63]。
本書の出版後、医療関係者や読者から大きな反響があり、透析患者の終末期医療の在り方についての議論が活発化した。2025年2月には、上川陽子前外務大臣の呼びかけにより「腎疾患を軸に医療の未来を拓く会」が設立され、透析患者への緩和ケアの導入や医療制度の見直しが検討されている[62]。『透析を止めた日』は、透析患者の終末期医療の課題を社会に問いかけ、医療制度の改善を促す契機となった作品である。
腎機能がよくなる方法を1冊にまとめてみた
『腎機能がよくなる方法を1冊にまとめてみた』は、腎臓内科医・岡本卓による健康実用書で、2023年3月にマキノ出版から刊行された[64]。本書は、慢性腎臓病(CKD)の予防と進行抑制を目的とし、食事、運動、睡眠、薬物療法など、腎機能を改善・維持するための具体的な方法を紹介している。また、透析治療に関する情報も網羅し、特に腹膜透析の以下の利点が強調されている。
- 自宅で治療が可能であり、睡眠中に実施できる
- 旅行や出張がしやすく、日常生活の自由度が高い
- 食事や水分の制限が少ない
- 運動が可能であり、トライアスロンを実践する患者もいる
著者は、腹膜透析の選択肢があることを多くの人に知ってもらいたいと述べている[64]。
Remove ads
合併症
腹膜透析に関連する主な合併症には以下のようなものがある[65]:
- 腹膜炎:腹膜透析における最も重大な合併症の一つであり、透析液の混濁、発熱、腹痛などの症状を伴う。適切に治療されない場合、腹膜の構造や機能が著しく損なわれる可能性がある。
- 出口部感染・トンネル感染:透析カテーテルの皮膚貫通部(出口部)や皮下トンネル部分に生じる感染。しばしば腹膜炎の前駆症状または原因となる。
- 被嚢性腹膜硬化症(Encapsulating Peritoneal Sclerosis: EPS):長期間の腹膜透析により、腹膜が線維化・硬化し、腸閉塞に類似した症状(腹痛、嘔吐、食欲不振など)を呈する。極めて重篤な合併症であり、予後不良となることもある。
- 腹壁ヘルニア:透析液による腹腔内圧の上昇により、臍や鼠径部、術創部にヘルニアが形成されることがある。特に高齢者や出産経験のある女性で発生しやすい。
禁忌と注意点
血液透析と異なり、腹膜透析には治療のたびの注射針の穿刺がないため、以下のような医学的・社会的状況において禁忌または慎重な判断が求められる[66]:
世界と日本の状況
腹膜透析の導入率は世界各国で大きく異なる。カナダ、オーストラリア、ニュージーランドでは、透析患者全体の20〜30%が腹膜透析を選択しており、これは在宅医療支援体制が整備されていることに大きく起因している[67]。
一方、日本では腹膜透析の導入率は依然として低く、2020年時点で透析患者全体の約3〜4%にとどまっている[68][69][70]。この低導入率は、以下のような複合的要因に起因している:
こうした現状を受けて、日本透析医学会は高齢化が進行する社会構造に対応するため、在宅療法としての腹膜透析の普及を提言している。具体的には、適応基準の見直し、医療従事者の教育強化、患者への治療選択支援の充実が求められている[71]。
即席透析
腹膜透析は、戦闘手術や災害救援などの状況で、他の選択肢がない人々に一時的な腎代替療法を提供するために、日常的に利用可能な医療ソリューションから作られた外科用カテーテルと透析液を使用して即席で行うことができる[72]。
脚注
関連項目
外部リンク
Wikiwand - on
Seamless Wikipedia browsing. On steroids.
Remove ads